La diabetes es una enfermedad ocasionada por la incapacidad del organismo para producir –diabetes tipo 1– o utilizar correctamente –diabetes tipo 2– la insulina, esto es, la hormona responsable de que las células capten la glucosa de la sangre para producir energía. En consecuencia, el torrente circulatorio porta un exceso de glucosa, lo que a la larga acaba provocando lesiones en numerosos órganos del cuerpo. Leer más
La diabetes puede afectar la vida de la mujer en cualquier momento, pero en cada edad se presentan diferentes dificultades y riesgo. Las mujeres con diabetes en edad reproductiva se encuentran en una situación especialmente delicada, pues las alteraciones de la salud de la madre pueden afectar a la de los hijos.
La artemisina induce que las células alfa de los islotes pancreáticos se transformen en células beta productoras de insulina
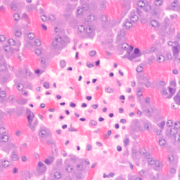
La diabetes tipo 1 es una enfermedad crónica causada por la destrucción por el propio sistema inmune de las células beta de los islotes pancreáticos, esto es, de las células responsables de la producción de insulina. En consecuencia, y dado la insulina es la hormona responsable de que las células capten la glucosa de la sangre para producir energía, el torrente sanguíneo acaba portando un exceso de glucosa, lo que acaba provocando daños en múltiples órganos del cuerpo. Leer más
La Agencia Americana del Medicamento (FDA, por sus siglas en inglés) ha aprobado dulaglutida, comercializado por Lilly con el nombre de ‘Trulicity’, como adyuvante de la dieta y el ejercicio para mejorar el control glucémico en adultos con diabetes II. Leer más
La diabetes tipo 1 es una enfermedad crónica causada por la destrucción por el propio sistema inmunitario del paciente de las células responsables de la producción de insulina –las consabidas células beta de los islotes pancreáticos–. En consecuencia, y dado que esta insulina es la hormona responsable de que las células capten la glucosa de la sangre para producir energía, el torrente sanguíneo acaba portando un exceso de glucosa, lo que acaba provocando daños en múltiples órganos del cuerpo. El resultado es que, a pesar de los avances logrados en el tratamiento de la enfermedad, los pacientes siguen teniendo una esperanza de vida notablemente inferior –hasta 12,2 años menos– que la de la población general. Y en este contexto, investigadores de la Escuela Politécnica Federal de Lausana (Suiza) parecen haber encontrado una proteína clave que desencadena que el sistema inmune ataque y destruya a las células productoras de insulina, lo que abre la puerta al desarrollo de nuevas terapias para hacer frente a esta devastadora enfermedad
Como explica Steinunn Baekkeskov, directora de esta investigación publicada en la revista «Diabetes», «el ataque por el sistema inmune en la diabetes tipo 1 podría estar desencadenado por proteínas liberadas por el propio páncreas, así como por el empaquetamiento que presentan estas proteínas. Un hallazgo que podría tener implicaciones muy significativas para el diseño de nuevas estrategias terapéuticas».
Señales de autodestrucción
El estudio, llevado a cabo tanto con cultivos celulares humanos como con un modelo animal –ratas– de diabetes tipo 1, demuestra que las células beta de los islotes pancreáticos son responsables de la liberación de tres proteínas que se encuentran directamente asociadas a la aparición de la diabetes tipo 1. De hecho, estas tres proteínas ya son utilizadas a día de hoy por los médicos para, una vez constatada su presencia, diagnosticar la enfermedad. Lo que no se sabía es que eran liberadas por las propias células del páncreas.
Pero, exactamente, ¿cuál es la relación entre estas proteínas y la diabetes tipo 1? Pues simple y llanamente, activan al sistema inmune para que ataquen a las células que las han liberado. Sin embargo, no se trata solo de su presencia. También es muy importante su ‘presentación’: las proteínas deben ser liberadas dentro de unas pequeñas vesículas denominadas ‘exosomas’ que expulsan las células para comunicarse con sus vecinas –si bien también es posible que lo hagan para deshacerse de proteínas innecesarias.
Es decir, estos exosomas con las proteínas ‘empaquetadas’ actuarían como una señal que utilizarían las células beta para convertirse en objetivo del sistema inmune. O dicho de otra manera, para autodestruirse.
Concretamente, y según muestra el nuevo estudio, la secuencia sería la siguiente: en primer lugar, y en situaciones de estrés, las células productoras de insulina liberan una gran cantidad de exosomas, en cuyas membranas se encuentran las proteínas que activan el sistema inmunitario; y en segundo lugar, y tras detectar la presencia de estas proteínas ‘proinflamatorias’ en los exosomas, las células inmunes atacan y destruyen su fuente, privando así al organismo de toda producción de insulina. El resultado, el desarrollo de diabetes tipo 1.
Prevenir el ataque
El siguiente paso será desarrollar exosomas similares a los producidos por las células beta, pero con una salvedad: en lugar de presentar estas proteínas proinflamatorias, contendrán moléculas sintéticas que inhiban la acción del sistema inmune.
Como concluyen los autores, «esperamos que nuestros resultados conducirán a nuevas direcciones en el desarrollo de tratamientos más efectivos. Estas moléculas sintéticas serían captadas por las células inmunes del paciente y evitarían el ataque sobre las células beta».
Fuente de información: Diario ABC
Autor original: Dra. Steinunn Baekkeskov
Trabajan en una fórmula que evita las inyecciones diarias de insulina
El proyecto ‘Circuitos celulares sintéticos encapsulados para restablecer control glucémico en diabetes mellitus tipo 1′, realizado en conjunto entre investigadores de la Universidad del País Vasco/Euskal Herriko Unibertsitatea, el Hospital Sant Joan de Déu y la Universidad Pompeu Fabra (España), apunta a mejorar la vida de los pacientes que sufren de diabetes. Leer más
Unos monitores del azúcar en la sangre de alta tecnología podrían ayudar a las personas con diabetes tipo 1
Un par de estudios encontraron que los pacientes que reciben inyecciones de insulina tenían unos mejores niveles con los dispositivos. Leer más
Los estadounidenses con diabetes que necesitan la insulina para mantener controlado su nivel de azúcar en sangre se enfrentan a una sorpresa respecto al precio: un nuevo estudio ha descubierto que el precio de la insulina se ha triplicado en solo 10 años.
Además, desde 2010, el gasto por persona en insulina en Estados Unidos fue mayor que el gasto en todos los demás medicamentos para la diabetes, según el estudio.
«El costo de la insulina ha aumentado rápidamente en los últimos años», dijo el autor principal del estudio, Philip Clarke, profesor de economía de la salud en la Universidad de Melbourne, en Australia. Clarke añadió que: «debe haber una evaluación para ver si este aumento del precio es justificable en términos de una mejora de los resultados clínicos.»
Una razón para el aumento del precio, dijo, es un cambio de las insulinas humanas a las insulinas análogas, que cuestan más pero podrían ofrecer más beneficios. Además, los médicos son más propensos ahora a recetar insulina a las personas con diabetes tipo 2, añadió Clarke.
Los resultados del estudio aparecen en la edición del 5 de abril de la revista Journal of the American Medical Association.
La insulina es una hormona que se produce naturalmente y que es necesaria para que el cuerpo use los azúcares presentes en los alimentos como combustible. Las personas con diabetes tipo 1 no crean la suficiente insulina para sobrevivir y deben inyectarse insulina para permanecer vivas, según la Asociación Americana de la Diabetes (American Diabetes Association, ADA).
En la diabetes tipo 2 (la forma más habitual de la enfermedad) las células del cuerpo se vuelven cada vez más resistentes a la insulina. Estas personas también podrían necesitar inyecciones de insulina, según la ADA.
Para realizar el estudio, Clarke y sus colaboradores trabajaron junto con investigadores de la Universidad de Michigan. Los investigadores recolectaron información sobre casi 28,000 personas tratadas por diabetes, con la intención de ver lo que los pacientes y las compañías de seguro pagaron por la insulina y otros medicamentos para la diabetes de 2002 a 2013.
Otros medicamentos incluían la metformina, sulfonilureas, glitazonas, inhibidores DPP-4, análogos de la amilina, y agonistas del receptor de GLP-1, dijeron los autores del estudio.
Durante el periodo estudiado, los costos de la insulina aumentaron de 231 dólares al año por paciente a 736 dólares. La cantidad promedio de insulina usada también aumentó, de 171 mililitros (mL) a 206 mL, según los investigadores.
Además, los investigadores hallaron que los costos por mililitro aumentaron de 4.34 dólares a 12.92 dólares durante el periodo de estudio.
En 2013, una persona con un tratamiento de insulina análoga podía esperar pagar unos 508 dólares al año en insulina. El costo anual de todos los medicamentos para la diabetes juntos fue de unos 503 dólares por persona, halló el estudio.
Dos fabricantes de insulina se preguntan si el estudio realmente localizó la procedencia del aumento de los costos.
«El ‘precio de venta’ de la insulina (normalmente en el centro de la discusión sobre el precio) no es lo que los fabricantes reciben, sino que es un punto de partida para las negociaciones con los pagadores, los mayoristas y otros implicados en el proceso de distribución», dijo en una declaración Eli Lilly & Co., un fabricante de insulina.
La declaración de Lilly afirma que el ‘precio neto’ de Humalog (su insulina más frecuentemente usada) aumentó un promedio de un 1.6 por ciento de 2010 a 2015.
Andrew Purcell, vicepresidente y jefe de la unidad de negocios de la diabetes de Sanofi, dijo que la Ley del Cuidado de Salud a Bajo Precio (Affordable Care Act) ha iniciado algunos cambios que podrían llevar a una sorpresa desagradable respecto al precio cuando los pacientes obtienen sus recetas. «Históricamente, las personas han pagado por lo general copagos de unos 30 a 50 dólares, pero con el aumento de los planes de salud con deducibles altos, el deducible promedio es más de 1,000 dólares», dijo.
Eso significa que hasta que alguien haya alcanzado ese deducible, podrían estar pagando el precio de venta de la insulina, en lugar del precio negociado por su aseguradora. Purcell dijo que sería útil si hubiera más educación sobre las opciones de seguros médicos, particularmente para las personas con enfermedades crónicas como la diabetes. Alguien con muchos gastos por enfermedades crónicas quizá no deba estar en un plan con un deducible alto, debido a los altos costos por adelantado que hay que pagar, explicó.
La Ley del Cuidado de Salud a Bajo Precio, a menudo llamada Obamacare, fue aprobada en 2010 y la inscripción empezó a ser obligatoria en 2014.
Lilly y Sanofi tienen programas para ayudar a las personas que no pueden pagar sus medicamentos.
Clarke, el autor del estudio, dijo que algo de ayuda podría estar en camino. «La competencia podría empezar a emerger a medida que las patentes de varias insulinas análogas caduquen», dijo.
Añadió que el gobierno estadounidense también podría ser capaz de influir en los precios cuando negocia el precio de la insulina para la Parte D de Medicare.
Artículo por HealthDay, traducido por HolaDoctor
FUENTES: Philip Clarke, professor, health economics, University of Melbourne, Australia; Andrew Purcell, vice president and head , diabetes business unit, Sanofi, Bridgewater, N.J.; April 4, 2016, statement, Eli Lilly & Co., Indianapolis, Ind.; April 5, 2016, Journal of the American Medical Association
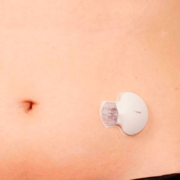
La FDA (U.S. Food and Drug Administration) ha aprobado el primer sistema de monitorización continua de la glucosa (CGM) que envía los datos directamente a un smartphone y no requiere un receptor separado, según un comunicado de la compañía Dexcom.
El Sistema CGM móvil Dexcom G5 fue aprobado el 25 de agosto para adultos y niños a partir de 2 años de edad. Gracias a la tecnología inalámbrica Bluetooth integrada en el transmisor, el dispositivo envía información de la glucosa en tiempo real directamente a una aplicación en dispositivos compatibles con iOS, como el iPhone. Se espera que las aplicaciones de Android se encuentre disponible a principios del próximo año, según el comunicado de la compañía.
Al igual que con su predecesor, el sistema G4, G5 permite hasta cinco «seguidores», tales como los padres u otros cuidadores, para supervisar a distancia los niveles de glucosa del paciente y recibir notificaciones acerca de las lecturas de glucemia del aparato.
Al igual que otros sistemas de MCG, el sistema G5 ofrece información sobre la tendencia de la glucosa y emite alertas, pero las pruebas de glucosa en la sangre determinación de la glucemias capilar siguen aún siendo necesarias para poder ajustar las dosis de insulina así como para realizar la calibración del sistema.
Dexcom pretende comenzar el envío del sistema G5 a finales de septiembre de 2015. Las personas que compraron el sistema G4 después del 01 de agosto 2015, será elegible para una actualización sin costo alguno para el G5, y las actualizaciones de bajo costo estará disponible para aquellos que tienen la versión anterior en periodo de garantía.
Se prevé que aquí en Europa saldrá comercializado durante el primer semestre del 2016
Un nuevo estudio en adultos con diabetes tipo 1 sugiere que el nuevo producto glucagón intranasal puede tratar la hipoglucemia con la misma eficacia que las inyecciones intramusculares. Leer más
Sobre nosotros
La Asociación de Diabéticos de Zamora (ADIZA) es una agrupación sin ánimo de lucro, encaminada a llegar a todos los diabéticos, principalmente de la provincia de Zamora.
Mas información sobre ADIZA aquí
Menú
Contacto
Dirección
Avenida de Requejo 24 (entre portales 3 y 4). Frente a Hospital Virgen de la Concha.
49029 – Zamora